1.最近の手術方法の進歩により手術成績が良くなりました!
 以前は脊柱管の屋根に当たると棘突起と椎弓を大きく除去する破壊的な手術(広範椎弓切除術)が行われていました。神経組織の除圧を得る代わりに、腰椎の支持性を犠牲にしていました。
以前は脊柱管の屋根に当たると棘突起と椎弓を大きく除去する破壊的な手術(広範椎弓切除術)が行われていました。神経組織の除圧を得る代わりに、腰椎の支持性を犠牲にしていました。
その後手術法の変遷改良が加わり、最近は片側は全く開かず、左右どちらかから、小切開で小さく開窓して、腰椎の正常形態を壊すことなく狭窄した脊柱管をトンネル内から拡げるという手術法(片側侵入両側除圧術)が行われ、手術成績がグンと良くなりました。
(4)の‘非固定手術法の進歩について’の項参照してください。
2.どんな場合に手術にふみきるのでしょうか?
○目指すQOLのレベルによって手術適応は異なります
ある程度の下肢痛や歩行障害があっても、不満の感じ方は人により差があります。人によって目指すQOLのレベルにより手術適応は異なります。
○神経障害が進行すると手術成績が悪い
しかし、神経症状が重篤になり下肢筋力の低下が進むと、転倒の危険性が問題となり、また手術をしても痛みや神経機能の回復が不良となりますので、神経障害が進行する前に手術に踏み切ることが勧められます。
○疼痛過敏(神経障害性疼痛)があれば

また神経障害性疼痛といって、不快な痛みやしびれ感、過敏な痛み(灼けるような、ヒリヒリ、うずくような、ビーンと走るような、皮膚に触れると痛いなど)が出てくれば、痛みは進行性、難治性となり、場合によっては手術をしても痛みがとれなくなります。神経障害性疼痛の病態が重篤であれば早めに手術を行うことが必要となります。
○精神的うつ状態になるようであれば
痛みや機能障害のため精神的に落ち込み、うつ状態になるようであれば思いきっての手術をお勧めします。

○最近の手術は小侵襲、成績も良好
すでに述べましたように、最近の手術はできるだけ腰椎の生理的な解剖を残し、片側だけから小さな窓を開けてトンネルの内からトンネルを拡げるという手術を行うことができます。 安全で良好な結果が期待できますので、手術に対する門戸を拡げても良いように思います。
3.固定手術か?非固定手術か?
条件が許すなら固定しない手術を勧めます!
狭窄に不安定性を伴う場合、不安定性が重篤であれば、脊柱管を拡げるだけでは充分な改善が得られないことがあります。この場合には骨移植をして内固定を行う必要が生じます。
しかし固定すると、固定した腰椎は動かなくなるわけですから、固定椎間の隣接椎間、特に直上椎間に過剰な負荷がかかり、この部分の椎間の変性が促進され、すべりや、狭窄、ヘルニアなどが起こることがあります。この隣接椎間障害は固定椎間が多椎間に渡るほどリスクが上がり、また発生時の症状も重篤となり、治療も困難となります。
どうしても治療上固定が必要となる場合がありますが、できるだけ最終選択で、できるだけ単椎間にしたいものです。
 固定すると上の椎間が早く傷みます。
固定すると上の椎間が早く傷みます。
不安定性が強い場合は仕方がありませんが、固定手術は最終選択、最小限に!
4.非固定手術の手術法の進歩について説明します。
以前は脊柱管の屋根に当たる椎弓と棘突起を大きく除去する破壊的な手術、広範椎弓切除術が行われていました。
神経組織の除圧を得る代わりに、腰椎の支持性を犠牲にしていました。
腰椎広範椎弓切除術
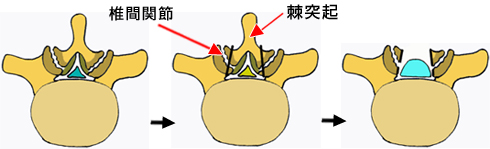
この手術は腰椎支持に重要な役割を担う棘突起と椎間間接の内側を犠牲にしました。棘突起は腰椎の支持に重要な筋力(多裂筋)の付着部であり、いわば神経組織の除圧とひきかえに腰椎の支持機能を犠牲にする要素を有していました。
これを改善すべく開窓式部分椎弓切除術へと発展しました。これは棘突起を残し両側から開窓式に椎弓と椎間関節内側を切除し除圧を行う方法でした。
開窓式部分椎弓切除術
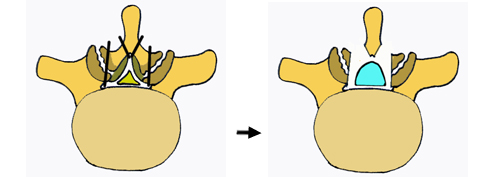
しかしこの方法も後方の筋肉を両側性に棘突起から剥離すること、また椎間関節内側を切除することが問題でした。筋肉を剥離すると術後に筋肉の障害が強く起こり、手術成績低下の原因になることが判って来ました。
5.現在行われている手術法について
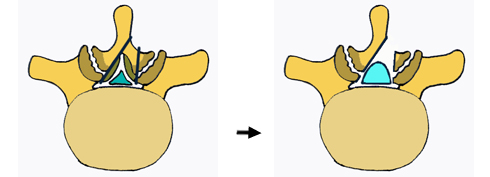
そこで腰椎の片側だけから侵入し、同側を開窓式に除圧し、対側は全く開かずに侵入側から斜に観て除圧する方法が開発されました。
顕微鏡や内視鏡を使用し小切開、小侵襲で行われます。
片側侵入両側除圧術
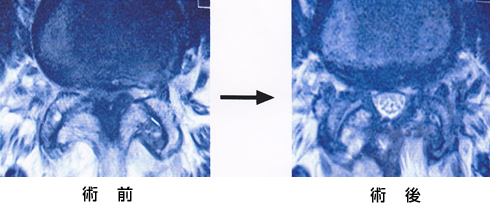
片側侵入両側除圧術のMRI画像
できるだけ腰椎の支持性を壊さないように、肥厚した黄色靭帯を摘出することに重きを起き、椎間関節を残すことに力を注ぎます。この手術方法により、腰椎の解剖形態をできるだけ温存し、多少の不安定性(すべり等)があっても固定せずに良い結果が得られるようになりました。出血量も少なく、体の負担が低下(小侵襲)し、高齢者にも対応しやすく術後成績も向上しました。
 この手術方法により 狭窄症の手術成績が向上 しました。
この手術方法により 狭窄症の手術成績が向上 しました。
すべり症や側弯など、ある程度の不安定性があっても固定しないで良い成績が得られるようになりました。
6.固定手術について
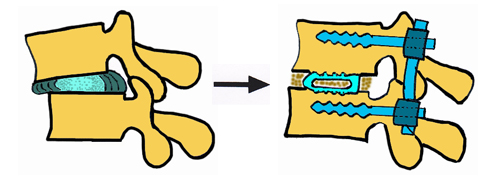
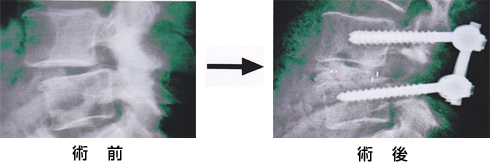
すべりや側弯変形、局所後弯など椎間に不安定性があり、不安定性の程度が高度で固定を要すると判断される場合に行います。 神経組織を除圧し、続いて変性した椎間板を摘出し、手術展開や神経組織除圧のために削除、採取した腰椎後方部の骨を椎間板腔に挿入固定します。さらに骨癒合を確実にするためにチタン性のスクリューで内固定します。
すべりがある場合すべりの整復も行います。固定手術に対しても小侵襲化が計られていますが椎間に骨移植をして可動性をなくすことには変わりがありません。
腰椎固定、インスツルメンテーション手術
腰椎変性すべり症に対して 椎間板摘出、すべりを整復の上、 骨移植、インスツルメンテーション
固定手術の成績は非常に良好ですが、隣接椎間特に直上椎間に負担がかかりこの部分の退行変性が早期に出現し、将来不安定性や狭窄、ヘルニアなどのリスクを背負うことになります。固定は最終選択で、できるだけ単椎間にとどめたいものです。
術前後の痛みや症状、神経症状の変化、術後の痛みの部位や出方、性質などが判らないと診断はできませんが、起こり得る原因について述べてみます。
(1)除圧不足、手術高位や手術以外の高位も含みます。
(2) 隠された病態が残存する、椎間孔周囲の狭窄や胸腰移行部の病変など
(3)すべりなど不安定性を伴う狭窄で固定はせず除圧手術だけをした後、不安定性が症状改善を阻む。
(4)狭窄手術の手術侵襲により新たに不安定性が生じた。
(5)狭窄手術の手術操作により神経障害が生じた。
(6)椎間板変性由来の痛みや椎間不安定性の病態が隠れて存在する。
(7)神経障害性疼痛の病態が術前から存在したり、 または術後新たに生じた。
これはかなり頻度が高いです。医学的に説明できない痛みとして出現します。
これらの痛みは全て精神的要素が影響し増減します。
◎診断は難しいですが、症状を正確に把握分析した上で、画像や時には造影検査、電気生理学的検査により診断可能となります。診断がつけば治療の道は開けます。
狭窄症の手術は脊椎外科に熟練した医師が行えば安全で、最近の手術方法の進歩により手術成績は良好となっています。しかし手術を行って手術が完璧に行われたとしても、その患者さんの痛みの原因が全て解決されるわけではない場合があります。
長い間、局所の神経は狭窄による酸素欠乏状態に置かれていたため、変性していたり、痛みを伝える神経経路が障害され、これが痛みやシビレの原因を形成してしまっていたりします。また狭窄以外にも椎間板変性や不安定性など痛みの原因となり得る病態が存在しているかもしれません。もし狭窄症の狭窄期間も長くなく神経の変性、痛みの伝達経路の障害が少なく、狭窄以外に疼痛原因となり得る病態のない人なら、痛みは全て改善されるはずです。そうでない人はその程度に応じて症状は残存するかもしれません。しかし、狭窄病巣は確実に除去できて、 狭窄に基づく症状は改善に導くことはできます。
 これは2、の質問の回答と同じことが言えます。狭窄以外に他の疼痛病態が少ないか、あっても軽度の場合復帰することができます。
これは2、の質問の回答と同じことが言えます。狭窄以外に他の疼痛病態が少ないか、あっても軽度の場合復帰することができます。
最近の解剖形態を壊さない小侵襲の手術法により病巣部の支持性を壊すことが少ない手術ができるようになっています。
山登り、ゴルフ、ジョギングなどスポーツ復帰の道も広くなっています。
 非固定手術の場合、入院期間は1週間から10日、社会復帰は2〜3週間です。
非固定手術の場合、入院期間は1週間から10日、社会復帰は2〜3週間です。
当院では、退院時、1時間は外出歩行可能となって退院していただいています。これは他医療機関でもほぼ同様と思います。社会復帰後数ヶ月は長時間の座位は制限されます。また重量物や中腰姿勢も好ましくありません。ヘルニアを合併した狭窄の場合、特に上記注意が必要です。手術時間、出血は1椎間2時間程度で、20mlほどです。皮膚切開は1椎間なら2cmほどですが2〜3椎間になれば長くなります。術後2日目から歩行を始めます。
固定手術の場合は、入院期間は3週間、社会復帰は1ヶ月半です、骨移植をしますので、ある程度の重量物など腰に負担をかける作業は6ヶ月を過ぎてからとなります。
 非固定手術は小侵襲で成績も良好ですので、重篤な疾患がなく、歩きたいという意欲があれば90才でも前向きに考えられることをお勧めします。高齢者の場合狭窄症が長期間経過し、神経障害も進行し、下肢筋力低下による歩行障害が深刻であることが予想されますが、この状態に陥った最大の原因である、歩けないという最大の苦痛は手術により解除されます。
非固定手術は小侵襲で成績も良好ですので、重篤な疾患がなく、歩きたいという意欲があれば90才でも前向きに考えられることをお勧めします。高齢者の場合狭窄症が長期間経過し、神経障害も進行し、下肢筋力低下による歩行障害が深刻であることが予想されますが、この状態に陥った最大の原因である、歩けないという最大の苦痛は手術により解除されます。
しかし筋力低下やシビレ感、足底の異常感覚(砂利を踏むような)の回復は良くないかもしれません。
“狭窄症で手術をしたら車椅子になる”という心配はないはずです。手術操作による神経障害のリスクですが、神経組織を神経鈎で引く操作で稀に障害が起こる場合があります。一般に狭窄症の場合この神経操作はほとんど不要です。脊椎手術に精通した医師が行う限りまずこの心配はありません。
他に術後血腫による神経障害が生じる場合がありますが、ドレーンを留置しますので麻痺が生じるような重篤な血腫はまず心配ありません。軽度の血腫は一時的に痛みやしびれとして出現することがありますが、次第に回復します。
痛みは心因性要素により影響を受けて増減する性質を持っています。痛みにこだわり過ぎる神経質な性格、気分が落ち込んだ精神状態の人は痛みが増幅された形で表現されている可能性があります。また純粋に心因性要素による痛みも起こる場合もあるようです。
しかしよく見かけるのが、疼痛病態が確かに存在し、この病態がそれほど重篤でもないのに強い痛み症状を訴える人があります。このタイプの人は精神的なものと医者に敬遠されることが多いようです。しかし神経障害性疼痛といって痛みが疼痛病巣から脳に伝達される経路上で、痛みの増幅が起こる病気が潜んでいる可能性があります。この場合は放置しておいても改善しません、次第に病状が深刻化し難治性となる場合があります。疼痛治療剤の内服だけでは根本治療になりません。神経障害性疼痛の診断を確定の上、病状が深刻化しない間に手術的に疼痛病巣を根治する必要があります。
多椎間に椎間板変性が起こり、すべり、側弯、後弯など変形が生じ、至る所に痛みの原因ができてしまった病態(腰椎変性側弯など)があります。
症状が重篤なら手術を考えますが、多椎間に変形、不安定性があってもその中で主な疼痛発現病巣が特定、限定できるはずです。その部位を診断し除圧したり、場合により固定を加えます。多椎間の固定はできるだけ避けます。またこのような場合、手術に加えて腰椎の支持力を増強するエクササイズを併用することは大きな意味があります。
病巣部に不安定性がないか、あっても重篤でない場合は非固定手術が選択されます。先にも述べた片側侵入による手術法はある程度の不安定性病変にも適用でき、良好な治療結果をもたらすはずです。
重篤な不安定性があり、固定が必要と判断される場合は固定手術を行いますが、固定するとその椎間は過度に強固になるため、隣接椎間に過剰の負荷がかかり、退行変性が促進され狭窄や不安定性など新たな疼痛病態発生のリスクが高まります。この場合、症状は非常に重篤な形で生じますので、再び固定手術の追加が必要になる場合が多いようです。したがって固定手術は最終選択で、できるだけ単椎間、最小椎間にとどめるべきです。
ある程度の下肢痛や歩行障害があっても、不満の感じ方は人により差があり、目指すQOLのレベルにより手術適応は異なります。 痛みを伴うものの、まだ連続して歩けたり、生活がそれほど苦痛でないケースや期間は保存的に経過観察されても良いかもしれません。しかし、神経症状が重篤になり下肢筋力の低下が進むと、転倒の危険性が問題となり、また手術をしても神経機能や痛みの回復が不良となります。神経障害が進行する前に手術に踏み切ることが望ましいと思われます。
また、神経障害性疼痛といって、不快な痛みやしびれ感、過敏な痛み(灼けるような、ヒリヒリ、うずくような、ビーンと走るような、皮膚に触れると痛いなど)が出てくれば、痛みは難治性、時に進行性となり、早めに手術を行うことが必要となります。
痛みや機能障害のため精神的に落ち込み、うつ状態になるようであれば思い切っての手術をお勧めします。
